in eosinofiilne granulomatoos koos polüangiidiga ilmneb väikeste veresoonte granulomatoosne põletik. Kudet läbivad eosinofiilsed granulotsüüdid.
Mis on eosinofiilne granulomatoos koos polüangiidiga?

© Tanja Esser - stock.adobe.com
Varasematel aegadel eosinofiilne granulomatoos koos polüangiidiga (EGPA) ka kui Churg-Straussi sündroom (CSS) teatud. Nimekainena tegutsesid patoloogid Jakob Churg (1910-2005) ja Lotte Strauss (1913-1985). Käesoleval ajal nimetatakse seda haigust siiski eosinofiilseks granulomatoosiks koos polüangiidiga või lühidalt EGPA-ga.
Eosinofiilne granulomatoos koos polüangiidiga (veresoonte põletik) on haruldane haigus, mis on üks ANCA-ga seotud vaskuliididest (AAV). ANCA on neutrofiilidevastaste tsütoplasmaatiliste antikehade lühend. ANCA-ga seotud vaskuliit on süsteemne haigus, mis võib mõjutada peaaegu kõiki organeid.
EGPA tüüpiline tunnus on kopsude kaasatus, mis on märgatav astmasümptomite kaudu. Polügiidiidiga eosinofiilse granulomatoosi osana tekib väikeste ja keskmise suurusega veresoonte granulomatoosne (graanuleid moodustav) põletik. Kude infiltreeritakse eosinofiilide (põletikuliste rakkude) poolt, mis on valgete vereliblede alamhulk.
Seetõttu ilmneb veresoonte põletik immuunreaktsioonina. Naistel on EGPA arendamine kaks korda suurem kui meestel.Enamikul juhtudel ilmneb haigus vanuses 40-50 aastat. Esinemissagedus on üks kuni kaks uut juhtu miljoni elaniku kohta aastas.
põhjused
Mis põhjustab polüangiidiga eosinofiilset granulomatoosi, pole siiani teada. Erinevad arstid kahtlustavad, et selle põhjuseks on keha enda kaitsesüsteemi talitlushäired. Näib, et allergiline eelsoodumus mängib erilist rolli.
EGPA on eriti tavaline inimestel, kes kannatavad bronhiaalastma või muu allergia all. Lisaks peetakse Churg-Straussi sündroomi tekke riskifaktoriks teatud ravimite, näiteks montelukasti kasutamist. Silmatorkav on asjaolu, et veresoonte kahjustused on põhjustatud IgE antikehadest. Lisaks algab haigus alati hingamisteedes, mis näitab immuunkompleksi haigust.
Sümptomid, tervisehäired ja nähud
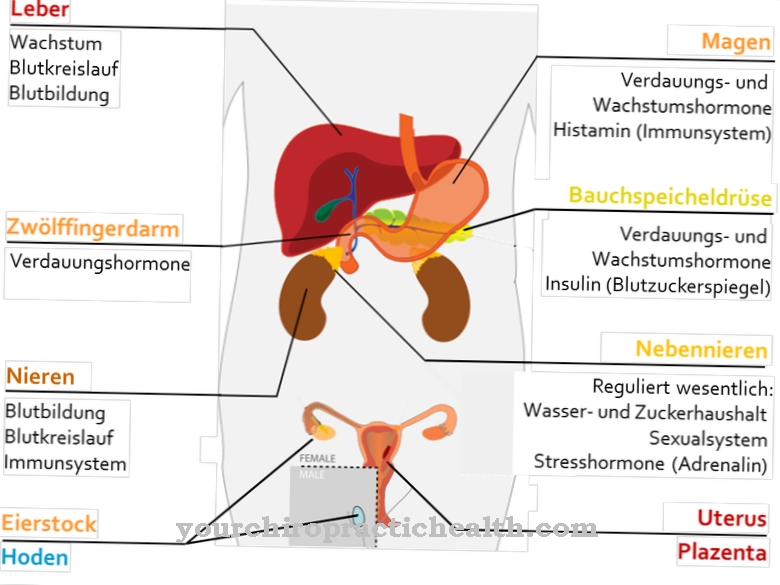
Polügiidiidiga eosinofiilse granulomatoosi sümptomid ilmnevad mitmes faasis. Kroonilised hingamisteede haigused arenevad EGPA alguses. See võib olla astma, allergiline nohu (nohu) või siinusnakkus (sinusiit).
Kuigi ninas on erodeeritud nina vahesein, tekivad siinustes polüübid. Bronhiaalastma tekib ka hiljem. EGPA teises faasis toimub vere ja koe eosinofiilia. Tegelik süsteemne haigus ilmneb alles siis, kui vaskuliit ilmneb väikestes veresoontes.
Enamikul juhtudel kaasnevad sellega ekstravaskulaarsed granuloomid või hüpereosinofiilia. Veel pole olnud võimalik selgitada, millised tegurid põhjustavad haiguse erinevaid faase. Kuna eosinofiilne granulomatoos koos polüangiidiga võib esineda kõigis elundites, on mõjutatud ka seedetrakt.
See on märgatav koolikute sarnaste sümptomite, kõhulahtisuse, iivelduse ja oksendamise kaudu. Lisaks on võimalik pärgarterite või südamelihase põletik, mis võib põhjustada südamepuudulikkust või isegi südameinfarkti. Pole harvad juhud, kui nähakse üksikuid närvikahjustusi, millega kaasnevad terav valu, tuimus ja halvatus.
Kui nahk on sellega seotud, põhjustab see naastude suurust veritsust, haavandeid või haavandeid. Muud võimalikud ajutised sümptomid on palavik, kerge kopsupõletik, väsimus ja kehakaalu langus.
Diagnoos ja kursus
Polügiidiidiga eosinofiilse granulomatoosi esimene kahtlus tekib astmahaigetel, kui neil on muid sümptomeid, näiteks närvikahjustus või südameprobleemid. Diagnoosi tagamiseks võetakse koeproovid südamepiirkonnast, närvist või kahjustatud nahapiirkondadest.
Vaskuliiti saab tuvastada põletikuliste rakkude tüüpilise koostise järgi. Vereanalüüs näitab suurenenud eosinofiilide granulotsüütide väärtusi, mis on tüüpiline leid. Teine näidustus on IgE antikehade kuhjumine. Neid võib leida umbes 40 protsendil kõigist patsientidest.
Paranasaalsete siinuste, kopsude või südame haiguste fookuste diagnoosimiseks kasutatakse selliseid kuvamismeetodeid nagu röntgenuuring, kompuutertomograafia (CT) või magnetresonantstomograafia (MRI), mis pole nähtavad. EGPA-ga patsientide eluiga on immunosupressiivse ravi abil viimastel aastatel märkimisväärselt paranenud.
Ägenemised on aga tavalised, seetõttu on vajalik range jälgimine. Optimaalse ravi korral on 5-aastane elulemus üle 80 protsendi. Kuid mõned patsiendid surevad südameatakkide või südamepuudulikkuse tõttu.
Tüsistused
Reeglina põhjustab haigus hingamisteedes sümptomeid ja tüsistusi. Patsient võib kannatada ka nina- ja ninakõrvalkoobaste põletiku käes, mis raskendab igapäevaelu ja vähendab elukvaliteeti. Sageli arenevad ka polüübid, mis raskendavad hingamist.
Vähenenud hapnikuvarustuse tõttu ei saa enam pingutavaid tegevusi läbi viia ja kannatanud inimene võib teadvuse kaotada. Samuti on mõjutatud süda ja seedetrakt, mis võib põhjustada südamepuudulikkust. Halvimal juhul võib see põhjustada südameinfarkti ja lõpuks surma. Üldine haigustunne põhjustab ka palavikku ja isutus, mis võib põhjustada kehakaalu langust. Paljudel juhtudel tekib ka kopsupõletik.
Ravi on tavaliselt põhjuslik antibiootikumide abiga ja on edukas vaid mõne päeva pärast. Sellest tuleneva kahju ja muude komplikatsioonide vältimiseks on vajalik varajane ravi. Lühendatud eluiga ei ole. Tüsistused võivad tekkida, kui toimub ägenemine ja patsient haigestub selle haiguse uuesti.
Millal peaksite arsti juurde minema?
Hingamishäirete ilmnemisel tuleb alustada tervisekontrolli. Kui teil tekivad hingamispausid, õhupuudus või hingamishäired, on põhjust muretsemiseks. Arsti visiit on vajalik, kuna püsiv hapnikuvarustuse puudus organismile ohustab eluohtlikku seisundit. Võib tekkida elundite rike, mis on seotud korvamatu ja eluaegse kahjustusega.
Kui unehäired esinevad samaaegse õhupuudusega, on vaja arsti võimalikult kiiresti. Kõrgenenud vererõhu, südame rütmihäirete, südamepekslemise, keskendumishäirete või tähelepanupuudulikkuse korral tuleb pöörduda arsti poole. Sinus kaebusi tuleb uurida ja ravida niipea, kui need püsivad mitu päeva või intensiivsus suureneb.
Kui teil on mao või soolte sümptomeid, on vajalik arsti visiit. Kui iiveldus, oksendamine või kõhulahtisus ilmnevad korduvalt, tuleb pöörduda arsti poole. Valu, krambi või halvatuse korral kogu kehas tuleb pöörduda nii kiiresti kui võimalik arsti poole.
Rasketel juhtudel ähvardab koomata haigus, kui seda ei ravita. Jäsemete tuimus peetakse ebaharilikuks ja seda tuleks hinnata ka meditsiiniliselt. Kui tekivad haavandid, tursed või üldine haigustunne, on vajalik arsti visiit. Soovimatu kehakaalu languse, püsiva kurnatuse või füüsilise nõrkuse korral tuleb alustada tervisekontrolli.
Teie piirkonna arstid ja terapeudid
Ravi ja teraapia
Polügiidiidiga eosinofiilse granulomatoosi varases staadiumis antakse patsiendile antibiootikume, näiteks trimetoprimi või sulfametoksasooli. Lisaks antakse väikestes annustes põletikuvastaseid kortikosteroide, mis parandavad ravi kahel kolmandikul kõigist patsientidest.
Arenenud staadiumis saavad patsiendid lisaks kortikosteroididele ka immunosupressante. Kui haiguse kulg on raske, peetakse kortikosteroidi šoki ravi paljutõotavaks. Kortikosteroidide suured annused manustatakse infusiooni vormis mõne päeva jooksul. Immunoglobuliine saab kasutada ka siis, kui see ravi ei ole edukas.
Kui põletikku saab peatada ravimi manustamisega, vähendatakse kortisooni annust järk-järgult väikseima võimaliku annuseni. Sel viisil saab enamikul patsientidest EGPA jäädavalt alla suruda.
Outlook ja prognoos
Polüangiidiga - varem tuntud ka kui Churg-Straussi sündroom - eosinofiilse granulomatoosi prognoos varieerub dramaatiliselt. Prognoos on halvem, seda rohkem mõjutab haigus elundeid. Probleem on selles, et see haigus võib mõjutada praktiliselt kõiki, enamasti elu keskel.
Haigust kirjeldavad põletikulised veresooned. See puudutab ainult väikeseid ja keskmise suurusega laevu, kuid neid on palju. Nad viivad elunditesse ja varustavad neid vere ja toitainetega. Kui eosinofiilsed granulomatoosid ja polüangiidid mõjutavad selliseid elutähtsaid organeid nagu süda ja aju, neerud või närvid, muutub see raskeks.
Ilma ravita on prognoos väga halb. Sageli paraneb see raviga, kuid ainult raskete ravimitega. Sageli kasutatakse kortikosteroide või immunosupressante nagu asatiopriin, metotreksaat või tsüklofosfamiid.
Kui neid ravimeid tuleb pikka aega kasutada, halveneb eosinofiilse granulomatoosi ja polüangiidi prognoos veelgi. Sellistel preparaatidel on tavaliselt tõsised kõrvaltoimed. Need nõrgestavad juba kahjustatud organismi veelgi. Kui ravimeid saab seisundi paranemise tõttu aeglaselt lõpetada, paraneb ka prognoos.
Kahjuks tulevad sümptomid sageli tagasi. Need võivad siis olla haiguse esimesest puhangust halvemad.
ärahoidmine
Polüangiidiga eosinofiilse granulomatoosi vastu pole ennetavaid meetmeid teada. Haiguse põhjuseid ei olnud veel võimalik kindlaks teha.
Järelhooldus
Reeglina ei ole selle haigusega põdejatele kättesaadavad spetsiaalsed ega otsesed meetmed ja võimalused järelraviks. Haiguse varajane diagnoosimine ja avastamine on ennekõike oluline, et vältida muid kompileerimisi. Mida varem haigus tuvastatakse, seda parem on edasine kulg tavaliselt.
Samuti pole võimalik iseseisvalt paraneda, nii et haigestunud inimene sõltub kindlasti arstidest. Püsivaid sümptomeid saab leevendada ainult korraliku meditsiinilise ravi korral. Haigust ravitakse tavaliselt ravimite abil. Asjaomane isik sõltub sümptomite leevendamiseks õigest annusest ja ka ravimite regulaarsest tarbimisest.
Kui midagi on ebaselget või kui teil on küsimusi, tuleb alati pöörduda arsti poole. Nendega tuleks ühendust võtta ka siis, kui ilmnevad soovimatud kõrvaltoimed, mis mõjutavad negatiivselt asjaomase inimese elukvaliteeti. Paljudel juhtudel võib osutuda kasulikuks ka kontakt teistest haigusest mõjutatud inimestega, kuna teabe vahetamine pole haruldane. Enamasti ei vähenda see haigus haigestunud inimese eluiga.
Saate seda ise teha
Hingamisteede liigse koormamise vältimiseks tuleks vältida nikotiini tarbimist. Samuti ei tohiks külastada ruume, kus õhus on suitsetamist või muid saasteaineid. Seedetrakti edasise ärrituse vältimiseks ei tohiks tarbida toksiine, näiteks alkoholi.
Lisaks tuleks järgida tervislikku toitumist ja vältida kehakaalu langust. Piisav vitamiinide ja kiudainete sisaldus soodustab taastumisprotsessi ja väldib selle alatarbimist. Võimalusel tuleks vältida süsivesikute, loomsete rasvade või oliiviõli tarbimist, kuna need raskendavad seedeprotsessi. Dehüdratsiooni vältimiseks tuleb kehale iga päev anda piisavalt vedelikke.
Vaatamata väsimusele ja kurnatusele on oluline, et patsient viibiks regulaarselt värskes õhus ja oleks piisavalt aktiivne. Heaolu tugevdamiseks tuleks läbi viia tegevusi, mis edendavad elurõõmu.
Vahetus keskkonnast pärit inimestega aitab ka igapäevaelu väljakutsetega toime tulla. Stressi vähendamiseks on soovitatav, et patsient kasutaks lõõgastusvõtteid, näiteks joogat või meditatsiooni. Keha vajab piisavat soojusvarustust. Seetõttu ei soovitata eelnõusid ega liiga õhukesi rõivaid.

.jpg)
.jpg)


-eisenmangelanmie.jpg)








.jpg)
